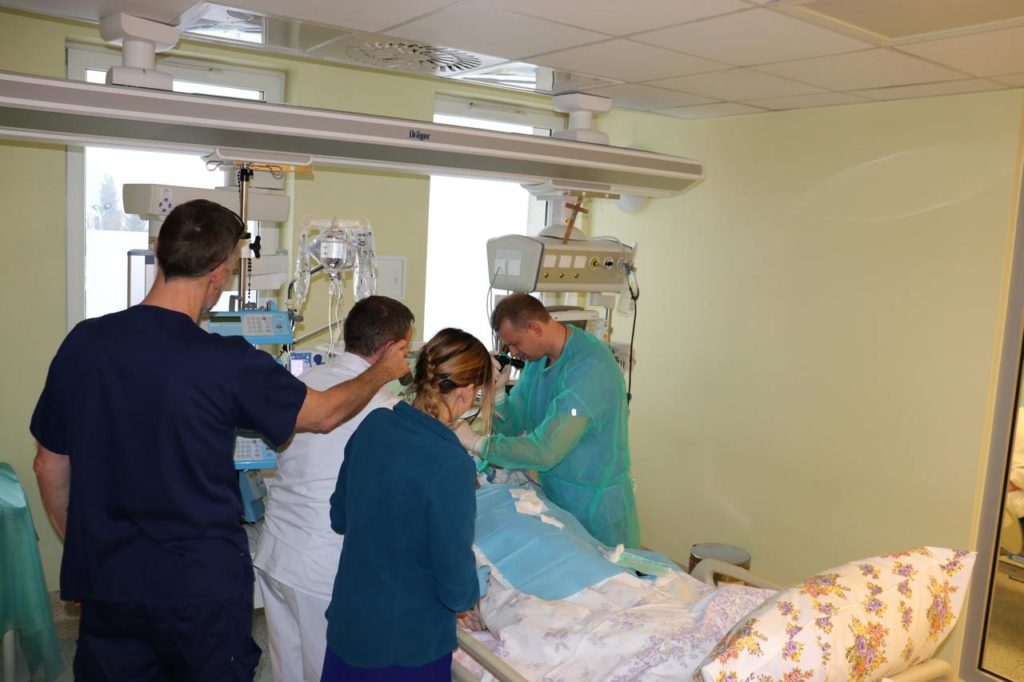
Szpital im. dra Tytusa Chałubińskiego w Zakopanem od lat systematycznie wdraża nowoczesne metody leczenia. Wśród nich jest również tracheostomia przezskórna wykonywana przez lekarzy anestezjologów. Zabieg jest znany i stosowany od bardzo dawna, ale lekarze w Zakopanem zastosowali szczególny sposób przeprowadzenia tego zabiegu. Rozmowa z dr n. med. Dawidem Aleksandrowiczem specjalistą anestezjologii i intensywnej terapii zakopiańskiego szpitala.
Panie Doktorze rozmawiamy o tracheostomii – na czym polega ten nowatorski zabieg?
Zabieg sam w sobie nie jest nowatorski, ponieważ jest to wykonanie otworu w przedniej ścianie szyi, polegający na połączeniu środowiska zewnętrznego ze światłem tchawicy. Nowatorskość naszego podejścia do tego problemu to przede wszystkim to, że chcemy to robić sami jako anestezjolodzy czy specjaliści intensywnej terapii w oddziale anestezjologii i intensywnej terapii. Robimy to techniką małoinwazyjną, która często niepoprawnie nazywana jest tracheostomią przezskórną. Niestety nie ma innej możliwości dojścia do tego narządu jak przez skórę. W porównaniu do metody klasycznej, która jest wykonywana przez laryngologa, nasza metoda jest małoinwazyjna i taką nomenklaturę tutaj stosujemy. Chcemy, żeby ten zabieg odbywał się dla pacjenta w maksymalnie bezpiecznych warunkach, z jak największym odsetkiem powodzeń przy jak najmniejszej ilości powikłań. Nasza metoda wypracowana tutaj wspólnie z zespołem polega na tym, że łączymy ze sobą kilka różnych technik m.in. bronchofiberoskopię oraz użycie aparatu do USG. Dzięki temu możemy bardziej precyzyjnie zidentyfikować przestrzeń, gdzie ten zabieg ma być wykonany, jak również ocenić szyję pod kątem możliwych odmienności anatomicznych. Połączenie obu powyższych technik umożliwia nam także potwierdzenie nakłucia tchawicy, a następnie wprowadzenia rurki tracheostomijnej do tchawicy w czasie rzeczywistym. Takie podejście gwarantuje, przy obecnym stanie wiedzy, maksymalne bezpieczeństwo dla pacjenta. Zabiegów tego typu wykonaliśmy już dużo, a nasz sposób nie odbiega od światowych trendów w tej dziedzinie.
Mówi Pan bronchofiberoskopia, czyli patrzycie Państwo na ten zabieg nie tylko z zewnątrz, ale i od środka.
Zdecydowanie tak. Musimy mieć pewność, że po pierwsze identyfikacja tej przestrzeni, którą jest światło tchawicy jest prawidłowa i dzięki bronchoskopii wykonanej przez asystenta jesteśmy w stanie zobaczyć w czasie rzeczywistym wszystko od wewnątrz. Jest to zabieg bezpieczny, minimalizuje ryzyko przebicia ściany tylnej tchawicy i dostania się na przykład do śródpiersia czy do przełyku. Poza tym dzięki bronchofiberoskopii jesteśmy w stanie ostatecznie potwierdzić odpowiednie ułożenie rurki tracheostomijnej już w świetle tchawicy i powyżej jej rozdwojenia. Zatem po pierwsze, bezpieczeństwo identyfikacji przestrzeni oraz samego wprowadzenia igły, a po drugie ostateczne potwierdzenie właściwego umiejscowienia rurki tracheostomijnej.
W jakiej sytuacji robi się tracheostomię? Jest to głownie sytuacja niedrożności górnych dróg oddechowych?
Na pewno jest to zabieg, który należy do grupy definitywnych, jeśli chodzi o drogi oddechowe. Definitywnych, czyli takich udrażniających drogi oddechowe w sposób ostateczny. Definitywne drogi oddechowe to rurka z mankietem uszczelniającym, która umieszczona jest w odpowiednim miejscu, czyli najczęściej jest to środkowa część tchawicy, a cały ten konglomerat podłączony jest do źródła tlenu. Mamy zatem trzy elementy tej definicji i właśnie ją spełnia tracheostomia. Do najczęstszych wskazań należą: przedłużająca się wentylacja mechaniczna (powyżej 10 dni), proces odzwyczajania pacjenta od respiratora, polepszenie warunków toalety dróg oddechowych oraz niedrożność górnych dróg oddechowych. Wykonanie takiego zabiegu w pewnej grupie pacjentów (np. przewlekle hospitalizowani) jest bardzo rozsądne, ponieważ zmniejsza ryzyko powikłań takich jak zapalenie płuc związane z wentylacją mechaniczną. Pacjenci często lepiej tolerują taki zabieg i mogą być przesyłani do dalszych jednostek przykładowo do zakładów opiekuńczych-leczniczych w sytuacji, kiedy skończyły się wszystkie możliwości leczenia na intensywnej terapii. Tracheostomia na pewno lepiej im służy, jeśli chodzi o terapię w perspektywie długofalowej. Co bardzo ważne dla Pacjentów, rana po usunięciu rurki tracheostomijnej, czyli dekaniulacji, goi się bardzo szybko i chory z niewielką blizną powraca do normalnego funkcjonowania. Podobnie to wygląda, jeśli chodzi o kwestie fonetyczne i wokalizację. Staramy się zawsze holistycznie podchodzić do pacjenta i widzieć go jako całość, a nie jako fragment ciała lub narząd oraz stosować najlepszą dla niego terapię. Cały nasz zespół jest zadowolony, że byliśmy sobie w stanie taką metodę wypracować i pomagać pacjentom najlepiej jak umiemy.